Grâce à la mobilisation des populations concernées, et en particulier la communauté gay, et grâce à l’efficacité du vaccin anti-variolique sur le mpox, l’épidémie de cet été a été contrôlée, en tout cas dans les pays de non-endémicité qui découvraient cette infection. Mais la variole du singe, comme on l’appelle encore en français, s’est installée dans les discussions concernant la santé sexuelle des hommes ayant des rapports avec d’autres hommes (HSH), et aussi dans les discussions autour de l’endémicisation.
Moins de 5 cas par semaine
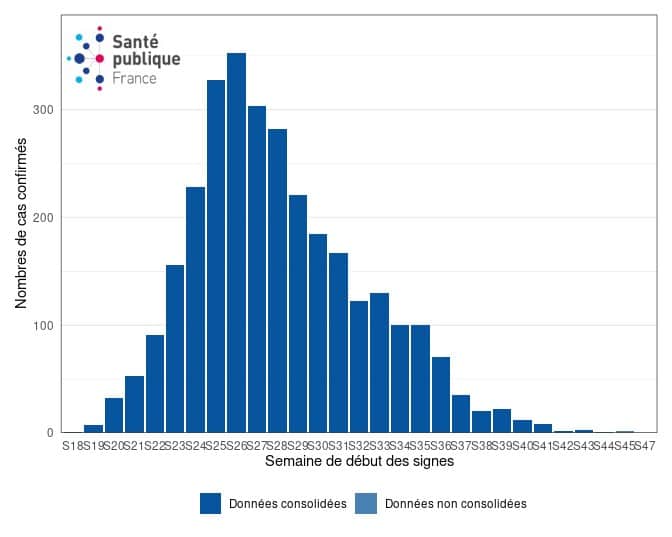
Que nous dit l’épidémiologie? Au 29 novembre 2022, 4109 cas confirmés d’infection par le virus Monkeypox ont été recensés en France et depuis le pic de contaminations atteint fin juin/début juillet, le nombre de cas confirmés baisse chaque semaine. À ce jour, le nombre hebdomadaire de cas confirmés est passé sous le seuil des 5 cas. (Chiffres Santé publique France.)
Une élimination complète peu probable
En France, le Comité de veille et d’anticipation des risques sanitaires (COVARS) a produit un rapport sur le scénario le plus probable d’évolution de la maladie et pense qu’on doit s’attendre à «une circulation virale à bas bruit à l’échelle européenne rendant l’hypothèse de l’élimination complète de l’infection à virus Monkeypox peu probable et conduisant à un risque de reprises épidémiques, voire saisonnières en France et en Europe».
Ce rapport relève une incidence en voie de régression en France et dans le monde, mais cette incidence comporte une sous-déclaration des cas les moins sévères; la présence de formes cliniques non létales, mais imposant une hospitalisation dans 5-10% des cas, sensibles au traitement antiviral, qui reste cependant peu utilisé et une grande efficacité des vaccins de 3e génération sur la prévention de la maladie mais moins sur la prévention de l’infection.
D’autre part, le mpox dépendait à l’origine à l’annexe I de l’arrêté du 26 avril 2012 fixant la liste des micro-organismes et toxines (MOT) et a été transféré dans l’Annexe II moins restrictive. Pour autant, le comité estime que la réglementation actuelle reste contre-productive «pour le déploiement large et rapide des techniques diagnostiques et l’évaluation de la qualité de ces techniques» et recommande son assouplissement.
Face à ces risques de résurgence, le comité estime que la campagne de vaccination doit être poursuivie dans les populations exposées afin de permettre une immunisation complète (au moins 2 injections) et être fortement encouragée en facilitant l’accès aux vaccins et la réalisation de l’acte vaccinal dans les centres de santé sexuelle (CSS) notamment et par divers professionnels de santé.
Il suggère également d’intégrer la surveillance du mpox à celle des infections sexuellement transmissibles (IST) et de proposer un dépistage à toute personne ayant un antécédent d’IST aiguë. Toujours selon le comité, il appartient aux futures recherches d’estimer la taille réelle de l’épidémie, y compris la part des infections asymptomatiques et d’évaluer le rôle des disparités sociales dans cette épidémie.
Enfin, le rapport ne se termine pas sans mentionner la notion de One Health, qui définit selon les auteurs un cadre de recherche pertinent dans le cas du mpox, en recommandant la mise en place d’enquêtes auprès des populations animales en zone endémique, d’enquêtes génétiques pour améliorer les connaissances en termes de transmission et d’enquêtes anthropologiques auprès et avec les groupes humains à risque d’introduction primaire du mpox pour mieux comprendre les interactions spécifiques avec la faune.
La vaccination, efficace aussi en post-exposition
La flambée épidémique des pays du Nord, débutée en mai 2022, a été contrôlée, on le sait désormais, en partie grâce à la vaccination préventive qui s’est montrée extrêmement efficace, même avec une seule des deux doses prévues. Mais la vaccination en post-exposition aurait aussi été très efficace. Avant d’être ouverte à toutes les populations exposées en juillet dernier, c’est ce mode de vaccination qui a été utilisé en France pour protéger les cas contacts parmi les partenaires des personnes infectées. Et selon le service des maladies infectieuses de l’hôpital Bichat (AP-HP), cette vaccination en post-exposition (PEP) s’est montrée efficace. Dans une lettre publiée dans le New England Journal of Medecine (NEJM), parmi 276 participants suivis (84 % d’hommes ayant eu des rapports sexuels avec des hommes) dans cette étude observationnelle, seuls 4% ont développé une infection, et celle-ci était «non grave». La dose de vaccin avait été reçue en moyenne 11 jours (de 8 à 14 jours) après l’exposition. Ces infections moins graves se sont développées dans les cinq jours suivant la vaccination chez 10 des 12 patients. Les deux autres infections, plus importantes, se sont déclarées à 22 jours et à 25 jours. Notons que parmi les personnes ayant développé une infection, 33% avaient une infection VIH bien contrôlée, contre 12% chez les personnes vaccinées non infectées.
Les résultats de cette étude, s’ils sont trop fragiles pour être généralisés (un seul centre, peu de monde), soulignent l’importance de ce mode de vaccination et donc, du contact tracing, de la recherche des partenaires dans le cadre de cette maladie.
Des cas de résistances au traitement
La vaccination permet donc de mettre en place une prévention médicale efficace, mais le besoin de traitements efficaces, pour les personnes infectées, demeure. En France, seul le tecovirimat, inhibiteur de la multiplication virale agissant sur la formation des enveloppes virales, est autorisé dans le traitement du mpox. Il s’agit d’ailleurs du traitement prévu dans le cadre d’une éventuelle menace bioterroriste basé sur le virus de la variole. L’efficacité du tecovirimat a été démontrée dans des études précliniques, dont quatre études chez des primates non humains qui ont montré une protection de 95% en termes de mortalité. Le médicament est donné par voie orale (2 prises par jour pendant 2 semaines) ou par voie intraveineuse.
Aux États-Unis, un autre traitement est autorisé, le brincidofovir, par voie orale, qui cible la polymérase virale. Son efficacité a été démontrée chez l’animal et sa tolérance chez l’homme a été évaluée dans des essais cliniques chez des patients très immunodéprimés. Les résultats montraient un profil de sécurité inférieur à celui du tecovirimat.
Dans une mise à jour officielle, le CDC américain a attiré l’attention de la communauté médicale sur des cas suspectés de résistance phénotypique, identifiés soit par les efforts de séquençage de la protéine F13L du virus (dont la mutation est suspectée d’indiquer une résistance au tecovirimat), soit par des soupçons basés sur la clinique.
Les chercheurs américains ont confirmé la présence de virus résistants au tecovirimat chez deux patients aux États-Unis. Il s’agit des premiers cas connus de mpox avec une résistance au tecovirimat confirmée en laboratoire. Les deux personnes présentaient des immunodépressions sévères en plus de leur infection par le mpox, et leurs infections ont continué à progresser malgré un traitement prolongé (plus 14 jours) au tecovirimat. Les deux patients ont dû être hospitalisés. La surveillance de survenue d’éventuelles résistances reste donc essentielle dans la prise en charge médicale des infections par mpox.
Comme le recommande le COVARS, il faut «renforcer la prévention, la surveillance et le recherche» pour continuer de contrôler, au long cours, le mpox.
De la variole du singe au mpox
La soudaine notoriété dans les pays du Nord de la variole du singe a rapidement poussé l’Organisation mondiale de la santé (OMS) à rechercher un nouveau nom pour la maladie à la demande de certains pays et organisations : la survenue de la variole du singe, ou monkeypox en anglais, a provoqué des réactions racistes et de la stigmatisation des personnes touchées, particulièrement en ligne. Sans compter que les singes ne sont même pas les réservoirs naturels de la maladie (ce sont a priori les rongeurs). L’OMS recommande donc dorénavant l’usage de mpox, monkeypox continuant d’être utilisé pendant un an, en parallèle.
